- Homepage
- Covid-19
- Schlafapnoe
- Schlafcheck online
- Wir über uns
- Satzung
- Aufnahmeantrag
- Unser Team
- Info-Abende
- Programm-2025
- Informationen
- Patienten-broschüre
- Downloads
- Mediathek
- Schlaflabore
- Reisen in Deutschland
- Reisen in Europa
- Transparenz
Guten Abend, Sie befinden sich auf der Seite: Schlafapnoe/Folgeerkrankungen
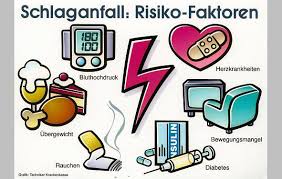
Die Hinweise darauf, dass eine obstruktive Schlafapnoe (OSA) das Risiko für Schlaganfälle ansteigen lässt, mehren sich. Wahrscheinlich spielen dabei gleich mehrere Faktoren eine Rolle: Erstens sind Atemaussetzer im Schlaf ein Risikofaktor für die Entstehung zu hohen Blutdrucks – und Bluthochdruck erhöht wiederum das Schlaganfallrisiko. Zwar lässt sich dieses Risiko durch eine wirksame medikamentöse Behandlung eindämmen; aber ein durch unbehandelte Schlafapnoe verursachter Bluthochdruck ist leider oft besonders schwierig einzustellen: Die Patienten brauchen häufig drei oder noch mehr Medikamente, um überhaupt eine halbwegs ausreichende Blutdruckabsenkung zu erzielen. Daher sollte insbesondere bei Patienten mit schwer einstellbarem Bluthochdruck untersucht werden, ob sie an einer OSA leiden – vor allem, wenn sie auch noch andere Risikofaktoren für eine schlafbezogene Atemstörung aufweisen.
Unbehandelte OSA verengt die Halsschlagadern
Doch auch unabhängig von bereits bestehendem Bluthochdruck kann eine OSA das Schlaganfallrisiko erhöhen, und zwar gleich auf mehreren Wegen: So hat eine vor kurzem veröffentlichte Studie beispielsweise gezeigt, dass der durch die nächtlichen Atempausen entstehende Sauerstoffmangel in den Geweben (Hypoxie) wahrscheinlich zu einem Entzündungsprozess in den Gefäßen führt, der die Entstehung arteriosklerotischer Ablagerungen in den Halsschlagadern fördert. Solche Plaques an den Innenwänden der Halsschlagadern sind eine der häufigsten Ursachen für Schlaganfälle: Denn Anteile der erkrankten Gefäßwand oder auch Blutgerinnsel, die sich hier anlagern, können mit dem Blutstrom ins Gehirn verschleppt werden und dort den gefürchteten „Kurzschluss“ auslösen. Patienten mit schwerer Schlafapnoe und lang andauernden Sauerstoffentsättigungen sind also ganz besonders gefährdet, einen Schlaganfall zu erleiden.
Stumme Schlaganfälle – eine unterschätzte Gefahr
Ein Schlaganfall muss sich übrigens nicht unbedingt immer durch alarmierende Symptome wie Lähmungen, Sprech- oder Sehstörungen bemerkbar machen. Es gibt auch „stumme“ Hirninfarkte, die keine solche neurologischen Ausfallerscheinungen verursachen. Sie treten sogar fünfmal häufiger auf als offensichtliche Schlaganfälle.
Ebenso wie beim ischämischen Schlaganfall ist auch hier die Ursache ein Gerinnsel, das den Blutfluss im Gehirn blockiert. Dass man als Patient nichts davon merkt, liegt daran, dass solche Infarkte Hirnregionen betreffen, deren Schädigung zu keinerlei offensichtlichen Symptomen führt.
Depression
Jede chronische Erkrankung kann das Risiko für eine Depression oder für depressive Verstimmungen erhöhen. So kann dies auch beim obstruktiven Schlafapnoe-Syndrom (OSAS) der Fall sein: Diese Erkrankung geht häufig mit Depressionen oder depressiven Verstimmungen einher. So lag in einer neuen Untersuchung des Schlafmedizinischen Zentrums Nürnberg das gemeinsame Vorkommen von Depressionen und OSAS bei fast 25 %. Im ersten Quartal des Jahres 2008 wurden alle 447 Neupatienten des Schlaflabors am Nürnberger Klinikum anhand von Fragebögen auf das Vorliegen von Depressivität gescreent. Bei positivem Befund und bei einem Apnoe-Hypopnoe-Index (AHI) über 9 erfolgte eine weitergehende Depressions-Diagnostik, die zeigte, dass Depressionen bei diesen Schlafapnoikern tatsächlich sehr häufig (nämlich bei 24,1 % des untersuchten Patientenkollektivs) vorkamen.
Schlafapnoe und Diabetes
Viele Schlafapnoe-Patienten leiden gleichzeitig an Adipositas, Typ-2-Diabetes, Bluthochdruck, Fettstoffwechselstörungen und Hyperurikämie. Die Insulinresistenz ist bei Patienten mit OSA oftmals erhöht. Dafür gibt es verschiedene Gründe. Die Adipositas spielt als gemeinsamer Risikofaktor für die Entstehung eines OSAS und eines Typ-2-Diabetes eine wichtige Rolle. Doch auch ein direkter Einflussmechanismus der obstruktiven Schlafapnoe auf die Entstehung einer Insulinresistenz ist denkbar.
Wir wissen, dass die Arousals bei Patienten mit schlafbezogenen Atemstörungen (oft Dutzende oder gar Hunderte pro Nacht) vom endokrinologischen Standpunkt aus betrachtet nichts anderes sind als Alarmreaktionen, die zur Freisetzung von Kortikosteroiden und Katecholaminen wie Adrenalin und Noradrenalin führen. Diese Hormone beeinträchtigen die Wirkung des Insulins und könnten auf diesem Weg ebenfalls zu einer Insulinresistenz beitragen.
Potenzstörungen
Fast 50 % aller Patienten mit unbehandelter obstruktiver Schlafapnoe leiden unter Potenzstörungen. Bei vielen Betroffenen lässt sich das Problem durch eine CPAP-Therapie beheben. Doch auch für die anderen gibt es Hilfe.